Anciennement appelé variole du singe, le Mpox a été découvert pour la première fois chez des humains en 1970 dans l’actuelle RDC (ex-Zaïre), avec la diffusion du sous-type clade 1 (dont le nouveau variant est une mutation), principalement limitée depuis à des pays de l’ouest et du centre de l’Afrique, les malades étant généralement contaminés par des animaux infectés. Toutes souches confondues, la RDC est de loin le pays le plus touché, avec au moins 16.000 cas dont 548 mortels.
La recrudescence du virus en Afrique a poussé l’Organisation mondiale de la santé (OMS) à décréter le 14 août dernier, une urgence de santé publique de portée internationale, son plus haut niveau d’alerte sanitaire, déjà déclenchée en 2022.
Qu’est-ce que la mpox ?
Selon l’OMS, la mpox est une maladie provoquée par l’orthopoxvirus simien. Il s’agit d’une infection virale qui peut se transmettre d’une personne à l’autre, principalement par contact étroit, et parfois de l’environnement aux personnes par des objets et des surfaces qui ont été touchés par une personne atteinte de mpox. Dans les milieux où le virus de la mpox est présent chez certains animaux sauvages, il peut également être transmis des animaux infectés aux personnes qui sont en contact avec eux.
À la suite d’une série de consultations avec des experts mondiaux, l’OMS commence à utiliser de préférence le nouveau terme «mpox» comme synonyme de «variole simienne».
Quels sont les symptômes de la mpox ?
La mpox peut se manifester par divers signes et symptômes. Alors que certaines personnes présentent des symptômes relativement peu sévères, d’autres peuvent être atteintes d’une forme plus grave de la maladie et devoir être prises en charge dans un établissement de santé.
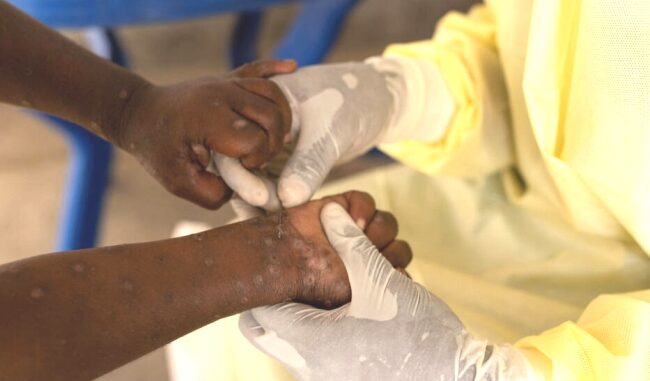
La mpox se manifeste habituellement par une éruption cutanée qui peut durer deux à quatre semaines. Cette éruption peut être précédée ou suivie de fièvre, de maux de tête, de douleurs musculaires, de douleurs dorsales, d’une asthénie et d’adénopathies (hypertrophie des ganglions lymphatiques).
L’éruption ressemble à des cloques ou à des lésions et peut toucher le visage, les paumes des mains, la plante des pieds, l’aine et les zones génitales et/ou anales. Ces lésions peuvent également siéger sur la bouche, la gorge, l’anus, le rectum, le vagin ou les yeux. Il peut y avoir d’une à plusieurs milliers de lésions. Certaines personnes présentent une inflammation à l’intérieur du rectum (proctite) qui peut causer une douleur intense, ainsi qu’une inflammation des organes génitaux qui peut causer des difficultés à uriner.
Dans la plupart des cas, les symptômes de la mpox disparaissent spontanément en quelques semaines grâce aux soins de soutien, tels que l’administration de médicaments contre la douleur ou la fièvre. Cependant, chez certaines personnes, la maladie peut être grave ou entraîner des complications voire le décès. Les nouveau-nés, les enfants, les femmes enceintes et les personnes immunodéprimées, par exemple en raison d’une infection à VIH à un stade avancé, peuvent être exposés à un risque accru de contracter une forme plus grave de la maladie et d’en mourir.
Les formes graves de la mpox peuvent se manifester par des lésions plus grandes et plus étendues (en particulier dans la bouche, les yeux et les organes génitaux), des surinfections bactériennes de la peau, une septicémie ou des infections pulmonaires.
Parmi les complications figurent notamment les infections bactériennes graves dues à des lésions cutanées et les atteintes cérébrales (encéphalite), cardiaques (myocardite), pulmonaires (pneumonie) ou oculaires.
Les personnes atteintes d’une forme sévère de la maladie doivent parfois être hospitalisées et peuvent avoir besoin de soins de soutien et de médicaments antiviraux pour atténuer la gravité des lésions et raccourcir le délai de guérison.
Selon les données disponibles, entre 0,1 % et 10 % des personnes atteintes de mpox sont décédées. Il est important de noter que les taux de mortalité peuvent varier dans différents contextes en raison de plusieurs facteurs, tels que l’accès aux soins de santé et une immunodépression, notamment due à une infection à VIH non diagnostiquée ou à un stade avancé.
Comment la mpox se transmet-elle ?
D’une personne à une autre :
La mpox se transmet d’une personne à l’autre principalement par contact étroit. On entend par contact étroit le contact peau à peau (le toucher ou les relations sexuelles, par exemple) et le contact bouche-à-bouche ou bouche à peau (les baisers), et également le fait de se trouver en face de quelqu’un (parler ou respirer à proximité et ainsi être en contact avec des particules respiratoires infectieuses). Au cours de la flambée mondiale qui a débuté en 2022, le virus s’est principalement propagé par contact sexuel.
Des recherches supplémentaires sont nécessaires sur la façon dont la mpox se propage lors d’épidémies dans différents contextes et dans différentes conditions.
Les personnes atteintes de mpox sont contagieuses jusqu’à ce qu’une croûte se soit formée sur toutes leurs lésions, que les croûtes soient tombées et qu’une nouvelle couche de peau se soit formée dessous, et que toutes les lésions siégeant sur les yeux et sur le corps (dans la bouche, dans la gorge, dans le vagin et dans l’anus) aient également cicatrisé, ce qui prend généralement deux à quatre semaines.
Il est aussi possible que le virus reste présent pendant un certain temps sur des vêtements, du linge de lit ou de toilette, des objets, des appareils électroniques et des surfaces qui ont été touchés par une personne atteinte de la maladie. Une personne qui les toucherait à son tour risquerait elle aussi d’être infectée si elle présente des coupures ou des abrasions ou si elle se touche les yeux, le nez, la bouche ou d’autres muqueuses avant de s’être lavé les mains.
Le nettoyage et la désinfection des surfaces et des objets ainsi que le lavage des mains après avoir touché des surfaces ou des objets potentiellement contaminés peuvent contribuer à prévenir ce type de transmission.
Le virus peut également se transmettre au fœtus pendant la grossesse, pendant ou après l’accouchement par le contact de peau à peau, ou d’un parent atteint de la mpox à un nourrisson ou à un enfant lors d’un contact étroit.
Si des cas de mpox transmise par une personne asymptomatique (ne présentant pas de symptômes) ont été signalés, on dispose encore de peu d’informations sur la possibilité de contracter le virus par contact avec des personnes infectées avant l’apparition des symptômes ou après la cicatrisation des lésions.
Le virus vivant a été isolé dans des échantillons de sperme, mais on ne sait pas encore dans quelle mesure l’infection peut se transmettre par le sperme, les sécrétions vaginales, le liquide amniotique, le lait maternel ou le sang.
De l’animal à l’être humain :
Un être humain peut contracter la mpox lorsqu’il entre en contact physique avec un animal infecté comme certaines espèces de singes ou des rongeurs terrestres (tels que l’écureuil arboricole).
L’exposition par contact physique peut survenir lors d’une morsure ou d’une griffure, ou lors d’activités telles que la chasse, le dépouillement, le piégeage ou la préparation d’un repas. On peut également contracter le virus en consommant de la viande mal cuite.
Afin de réduire les risques de transmission de la mpox par les animaux, il faut éviter tout contact non protégé avec des animaux sauvages, en particulier avec des animaux malades ou morts (y compris le contact avec leur viande et leur sang). Dans les pays où les animaux sont porteurs du virus, tout aliment contenant des produits animaux ou de la viande doit être bien cuit avant d’être consommé.
De l’être humain à l’animal :
On a signalé quelques cas d’infection par le virus chez des chiens de compagnie. Cependant, les infections n’ont pas été confirmées et il n’a pas été indiqué que la détection du virus était liée à la contamination d’une surface.
Sachant que de nombreuses espèces d’animaux sont sensibles au virus, il existe un risque de transmission de l’être humain à l’animal, dans différents contextes. Les personnes chez qui la mpox est confirmée ou suspectée doivent éviter tout contact physique rapproché avec les animaux, y compris les animaux de compagnie (chats, chiens, hamsters, gerbilles), les animaux d’élevage et les animaux sauvages.
Quelles sont les personnes exposées au risque de contracter la mpox ?
Toute personne en contact étroit avec une personne atteinte de mpox est exposée au risque de contracter la maladie. On entend par contact étroit le contact peau à peau (le toucher ou les relations sexuelles, par exemple) et le contact bouche-à-bouche ou bouche à peau (les baisers), et également le fait de se trouver en face de quelqu’un (parler ou respirer à proximité et ainsi être en contact avec des particules respiratoires infectieuses).
Les personnes qui sont en contact avec des vêtements, du linge de lit ou de toilette, des objets, des appareils électroniques et d’autres surfaces qui ont été touchées par une personne atteinte de mpox courent également un risque.
Quiconque vivant avec une personne atteinte de mpox devrait prendre des mesures pour réduire le risque d’infection. Toute personne chez qui la mpox a été diagnostiquée devrait consulter un prestataire de soins afin de déterminer si son état lui permet d’être soignée chez elle et si elle peut s’isoler à son domicile en toute sécurité.
Les agents de santé doivent appliquer les mesures de lutte anti-infectieuse pour se protéger lorsqu’ils s’occupent de patients atteints de mpox (en portant un équipement de protection individuelle approprié et en respectant le protocole relatif au prélèvement en toute sécurité sur les lésions en vue d’un test de diagnostic et la manipulation d’objets tranchants tels que des aiguilles).
Les hommes gays/bisexuels ou les autres hommes ayant des rapports sexuels avec des hommes risquent-ils davantage que les autres de contracter la mpox ?
Le risque de contracter la mpox ne concerne pas seulement les hommes gays, bisexuels et les autres hommes qui ont des rapports sexuels avec des hommes. Toute personne en contact étroit avec quelqu’un qui présente des symptômes, ainsi que toute personne ayant plusieurs partenaires sexuels, court un risque. La plupart des cas signalés lors de l’épidémie qui a touché plusieurs pays en 2022-2023 concernait des hommes gays, bisexuels et d’autres hommes qui ont des rapports sexuels avec des hommes.
Compte tenu de la transmission interhumaine actuelle du virus au sein de ces communautés sexuelles dans plusieurs pays, les hommes qui ont des rapports sexuels avec des hommes pourraient être exposés à un risque accru s’ils ont des rapports sexuels ou d’autres formes de contact étroit avec une personne infectée. Les personnes qui ont des rapports sexuels avec plusieurs partenaires ou de nouveaux partenaires sont celles qui courent le plus de risques.
Il est essentiel de sensibiliser les communautés d’hommes gays, bisexuels et d’autres hommes qui ont des rapports sexuels avec des hommes afin de protéger les personnes les plus à risque.
Si vous êtes un homme ayant des rapports sexuels avec des hommes, soyez conscient des risques et prenez des mesures pour vous protéger et protéger les autres.
Il est recommandé à toute personne qui présente des symptômes évocateurs de la mpox de demander conseil immédiatement à un prestataire de soins afin de se faire tester et de recevoir des soins.
Les travailleurs et travailleuses du sexe et leurs clients et clientes sont également à risque. Il est essentiel de mobiliser les organisations et les réseaux de travailleurs et travailleuses du sexe pour sensibiliser et protéger les personnes les plus à risque afin d’enrayer les épidémies de mpox. Les conseils de santé publique relatifs à la mpox à l’intention des travailleurs et travailleuses du sexe sont disponibles ici. Vous trouverez ici des conseils à l’intention des responsables d’établissements et d’événements de commerce du sexe.
Existe-t-il un traitement contre la mpox ?
De nombreuses années de recherche consacrées aux traitements contre la variole ont conduit à la mise au point de produits qui peuvent également être utiles pour traiter la mpox.
Par exemple, un traitement antiviral mis au point pour traiter la variole (le técovirimat) a été approuvé en janvier 2022 par l’Agence européenne des médicaments (EMA) pour le traitement de la mpox dans des circonstances exceptionnelles. On possède une expérience croissante, quoique limitée, de l’utilisation de ces traitements dans le contexte d’une épidémie de mpox. Pour cette raison, leur usage s’inscrit généralement dans le cadre d’un essai clinique ou d’un protocole d’accès élargi accompagné de la collecte de données visant à améliorer nos connaissances sur la meilleure façon de les utiliser à l’avenir.
J’ai déjà eu la mpox. Puis-je la contracter à nouveau ?
Nous continuons à étudier la durée de l’immunité après une infection par le virus de la mpox. Des cas de réinfection ont été rapportés. Quelques personnes peuvent contracter la mpox même si elles l’ont déjà eue. Même si vous avez déjà eu la mpox, il est recommandé de tout mettre en œuvre pour éviter une réinfection.
Si vous avez déjà eu la mpox et si un membre de votre foyer est actuellement infecté, vous pouvez protéger les autres en assumant le rôle d’aidant désigné, étant donné que vous êtes plus susceptible que les autres d’avoir une certaine immunité. Vous devez néanmoins prendre toutes les précautions pour éviter autant que possible de vous exposer. FIN
Savoir News (Source : OMS)



